Quelles sont les formes pathologiques du sperme et en quoi elles affectent le succès de la conception?
La santé des hommes lors de la planification de la grossesse joue un rôle très important. Si les spermatozoïdes ont des formes pathologiques, cela peut affecter de manière significative la possibilité de conception naturelle du bébé.
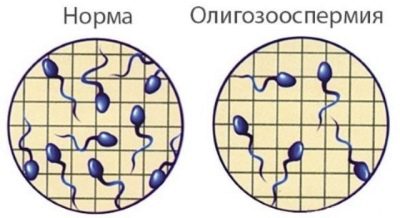
Norma
Afin de comprendre comment les formes pathologiques de sperme se forment et se ressemblent, vous devez d’abord parler un peu de la normalité. Un spermatozoïde est une cellule sexuelle qui possède un seul ensemble de chromosomes et qui est nécessaire à la fécondation et donc à la procréation.
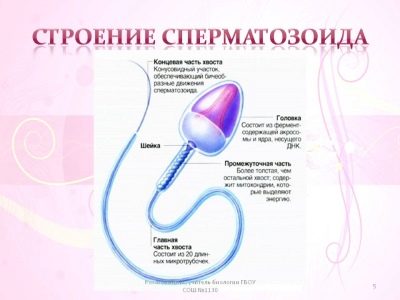
Les spermatozoïdes ont une très petite taille - environ 55 microns. Chaque cellule sexuelle masculine comprend trois sections: la tête, le corps et la queue. La tête du sperme a la forme d'une ellipse. Il est légèrement plus large que les autres sections de sperme. Tout cela fait ressembler à un têtard.
L'information génétique de base qui sera transférée de la cellule mère à la cellule fille est située dans le noyau. Chaque spermatozoïde possède un chromosome sexuel. Cela peut être X ou Y. Cela dépend du chromosome sexuel que l'enfant obtient, et son sexe dépendra. Pour la naissance d'un garçon, un chromosome Y est nécessaire, et pour la naissance d'une fille, un X est nécessaire
L'acrosome est un autre élément très important du sperme. Cet organe cellulaire est un appareil de Golgi modifié. Dans l’acrosome, il existe des substances spéciales nécessaires à la fertilisation. Avec leur aide, le mur extérieur de l'œuf mature est affecté. L'acrosome a une taille d'environ la moitié du noyau.
Les scientifiques ont découvert qu'il y avait environ 15 enzymes lytiques dans l'acrosome, qui dissolvent la coquille externe de l'œuf. Le plus important d'entre eux est l'acrosine.
La tête du sperme se termine par un cou - une constriction spéciale qui le sépare de la partie médiane du corps du sperme. Derrière c'est une queue qui bouge. Au milieu du sperme se trouvent des formations spéciales, des microtubules et des mitochondries. Ils sont nécessaires à la formation d'une substance spéciale, l'ATP, nécessaire à la mise en oeuvre de mouvements actifs du sperme.
Avec l'aide de la queue qui roule, le sperme peut se déplacer. La direction la plus caractéristique de son mouvement est autour de son propre axe. Les scientifiques ont établi et la vitesse moyenne de déplacement des cellules germinales mâles: il est généralement de 0,1 mm par seconde.
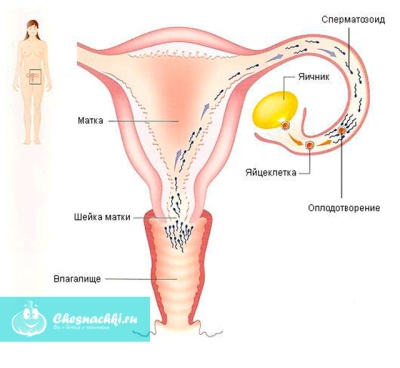
On pense qu'à cette vitesse, le sperme peut atteindre la trompe de Fallope d'une femme quelques heures après la fin des rapports sexuels.
Pour que la fécondation se produise, le sperme doit parcourir un long chemin. En moyenne, il est d'environ 20 cm La trajectoire du sperme dans les voies génitales féminines est assez simple: ils se déplacent de l'extérieur vers l'intérieur vers la trompe de Fallope.
Ces caractéristiques biologiques de la structure et du fonctionnement des spermatozoïdes sont nécessaires à la conception naturelle d'un enfant. Un dysfonctionnement ou des défauts anatomiques peuvent contribuer à une altération de la fonction de reproduction chez l'homme.Cela peut affecter la formation d'infertilité masculine.
Types d'anomalies
Le développement des technologies scientifiques a permis de déterminer les pathologies les plus diverses chez l'homme. Chaque année, des centaines d'études sont menées dans le but d'étudier la spermatogenèse. Cela contribue au fait que chaque année, de nouvelles pathologies peuvent altérer la fertilité masculine.
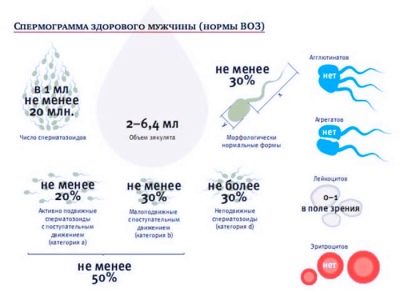
Divers signes cliniques sont utilisés pour évaluer la pathologie. Donc, pour cela sont déterminés:
- la longueur totale du spermatozoïde, ainsi que les dimensions de ses parties principales;
- le sperme total éjaculé;
- nombre total de spermatozoïdes par éjaculat;
- motilité et viabilité des spermatozoïdes;
- forme anatomique.
Après une analyse complète, les médecins peuvent déterminer la présence ou l'absence de pathologie. Si aucun changement pathologique n'a été détecté, le diagnostic de «normospermie» est établi. Dans ce cas, la fonction de reproduction de l'homme est préservée et il peut devenir père.
Les médecins distinguent plusieurs variantes cliniques des pathologies des spermatozoïdes. Habituellement, toutes les pathologies sont divisées en plusieurs groupes similaires en fonction des principales caractéristiques étudiées.
Réduction du nombre total de cellules germinales mâles
Un des exemples typiques de ce type de pathologie est l’oligozoospermie. Dans cette pathologie, la teneur en spermatozoïdes dans l'éjaculat est inférieure aux valeurs normales.
Si, lors de l'examen des spermatozoïdes dans le sperme éjaculé, ils n'ont pas été détectés, alors cette pathologie est interprétée par les médecins comme une azoospermie. En règle générale, il s'agit d'une pathologie assez compliquée, qui nécessite une participation obligatoire au traitement de l'andrologue.
L'aspermie est une affection pathologique dans laquelle non seulement les spermatozoïdes, mais également les cellules immatures de la spermatogenèse ne sont pas détectés dans l'éjaculat étudié.
Si, toutefois, au cours de l'examen, des spermatozoïdes ont été trouvés mais sont morts, on parle alors de nécrospermie. C'est extrêmement défavorable pour la mise en œuvre de la conception naturelle. Dans cette situation, la fonction de reproduction masculine est considérablement réduite.
Parfois, lors de la centrifugation de l'éjaculat de test, les spécialistes peuvent détecter une petite quantité de sperme. Cette condition pathologique s'appelle la cryptospermie.
Mobilité réduite
Si les spermatozoïdes sont "paresseux" et ne bougent pas bien, alors cette condition est appelée asthénozoospermie. Elle se caractérise par une diminution de la mobilité physiologique inférieure à la norme.
Dans certains cas, un homme peut développer plusieurs changements pathologiques à la fois. L'oligoastenoteratozoospermia est un exemple d'une telle pathologie. Cette pathologie est caractérisée par:
- une diminution générale de la concentration de spermatozoïdes dans l'éjaculat étudié;
- réduire de moitié environ le nombre de spermatozoïdes pouvant fertiliser un ovule;
- une diminution de près de deux fois le nombre de spermatozoïdes à mouvement rectiligne.
L'oligoasthenotheratozoospermia est l'une des pathologies menant au développement de l'infertilité masculine. Généralement, il se met spontanément à jour - lors de la visite de couples qui essaient sans succès de concevoir un bébé depuis longtemps.
Pour évaluer les troubles fonctionnels survenus, outre les spermogrammes, les médecins peuvent également prescrire une échographie testiculaire, des tests de laboratoire pour la détection d'infections cachées et d'autres études. Après un diagnostic complet, un plan de traitement individuel est élaboré, visant à améliorer le bien-être et à rétablir les fonctions de reproduction perdues.
L'acinomasmie est une autre pathologie associée à une altération de la motilité des spermatozoïdes. Selon les statistiques, il survient chez 30% des hommes. L'akinospermie peut être totale ou partielle.
Plus le sperme est inactif dans le sperme, plus le risque de développer une infertilité masculine est élevé.
Défauts anatomiques de la structure
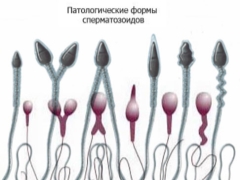
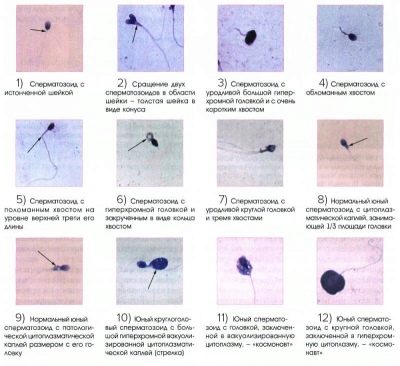
Diverses anomalies peuvent être associées à une altération du sperme.Ainsi, la forme de la tête du sperme peut être incorrecte ou déformée. Dans un certain nombre de cas pathologiques, la tête du sperme peut avoir une forme conique ou en forme de poire. Il existe même des spermatozoïdes anormaux à deux têtes.
Les tailles de tête peuvent être excessivement grandes ou petites. En règle générale, ces pathologies sont accompagnées d'une violation de la structure de l'acrosome: elle peut être trop petite, vacuolisée ou asymétrique.
Les spécialistes identifient un certain nombre de pathologies associées à des modifications de l'anatomie du sperme du col utérin. Alors, elle peut être inclinée. Dans ce cas, l'angle formé entre la tête et le cou du sperme est supérieur à 90 degrés. En outre, le cou peut être asymétrique ou excessivement mince.
Les défauts des queues de sperme peuvent être très différents. Ainsi, les queues peuvent être nombreuses, trop courtes ou, au contraire, assez épaissies et avoir une extrémité complètement tordue. De telles anomalies contribuent au fait que, même si le spermatozoïde reste viable, il ne peut remplir pleinement sa fonction biologique.
Normalement, les spermatozoïdes ont une charge négative. Cela est nécessaire pour qu'ils se repoussent et que leur collage ne se produise pas.
Si, pour une raison quelconque, cet équilibre est perturbé, des spermatozoïdes collés ou collés apparaissent. Dans une telle situation, la possibilité de conception naturelle diminue plusieurs fois.
Causes d'anomalies
Les médecins distinguent un grand nombre de facteurs de causalité pouvant provoquer le développement de diverses pathologies chez l'homme. Ils peuvent être congénitaux ou acquis. La gravité des symptômes indésirables dépend en grande partie de la gravité de la pathologie.
Une cause commune de l'apparition de diverses pathologies de la spermatogenèse chez les hommes sont les conséquences des maladies infectieuses. Une infection à long terme se développant dans le tractus urologique contribue également à l'inflammation des organes reproducteurs. Surtout souvent enregistré des maladies qui sont sexuellement transmissibles.
Les spermatozoïdes défectueux peuvent également être causés par diverses lésions traumatiques des organes intimes. Les lésions de la moelle épinière peuvent également provoquer le développement de nombreuses pathologies. La violation de l'influx nerveux des organes génitaux vers le cortex cérébral due à de telles maladies entraîne le développement d'un dysfonctionnement érectile et peut donc entraîner le développement d'une infertilité masculine.
La qualité du sperme dépend aussi largement de l'âge de l'homme. On pense que les hommes plus jeunes ont beaucoup moins de formes pathologiques du sperme. Et aussi chez les hommes jusqu'à 40-50 ans, la spermatogenèse se déroule assez intensément. Avec l'âge et l'apparition de maladies concomitantes, les indicateurs de la santé des hommes déclinent.
Les andrologues notent que les médicaments non contrôlés à long terme ont conduit à l'apparition de nombreux troubles urologiques. On pense que certains alpha-bloquants peuvent conduire au développement de l'aspermia. En règle générale, ces outils sont utilisés pour traiter l'hyperplasie bénigne de la prostate.
Les pathologies associées à une altération de la motilité du sperme peuvent être causées par divers stress psycho-émotionnels. Plus l'effet est puissant, plus les symptômes indésirables peuvent apparaître. Un stress épuisant constant au travail contribue à réduire la fonction de reproduction chez l'homme.
Le développement de pathologies de la spermatogenèse peut avoir diverses raisons. Sans leur définition, les médecins ne peuvent pas effectuer un traitement complet des troubles qui en résultent.
Diagnostics
Le spermogramme est la principale méthode de diagnostic utilisée pour déterminer les divers défauts de la spermatogenèse. Actuellement, cette étude peut être réalisée dans de nombreux établissements médicaux.Avant de réussir l'examen, les médecins recommandent aux hommes de limiter la vie sexuelle 3 à 7 jours avant la date de l'analyse.
En outre, avant de participer à l'enquête, ne buvez pas de boissons alcoolisées et utilisez le sauna. Les charges intensives dans le gymnase doivent également être limitées quelques jours avant le test de laboratoire.
Immédiatement après l'accouchement, l'éjaculat est une masse plutôt visqueuse. Puis il se liquéfie progressivement. En règle générale, cela prend entre 15 et 60 minutes. Cette période est également estimée par les experts et est appelée "temps de liquéfaction". Si, au bout d'une heure, l'éjaculat ne devient pas suffisamment liquide, il est dilué à l'aide d'enzymes protéolytiques spéciales.
Après préparation préliminaire, les propriétés morphologiques de base de l'éjaculat étudié sont déterminées. À l'aide de la microscopie moderne, le spécialiste chargé de l'étude évalue la taille, la forme, la mobilité, la viabilité et d'autres propriétés du sperme.
Après l'étude, un rapport médical doit être établi, dans lequel toutes les données sont entrées. En outre, avec une telle conclusion, un homme devrait demander conseil à un médecin-andrologue.
Comment est-il traité?
Un plan de traitement des anomalies de la spermatogenèse est toujours élaboré individuellement. Pour ce faire, la cause initiale ayant conduit au développement de la pathologie, ainsi que les maladies associées présentes dans chaque cas, sont prises en compte.
Avec de nombreuses pathologies, plusieurs traitements sont nécessaires.. Une thérapie complexe complète est nécessaire pour améliorer la condition générale de l'homme, ainsi que pour normaliser sa fonction de reproduction.
Pour améliorer la spermatogenèse, il est possible de sélectionner des médicaments qui agissent sur le travail de la prostate et des testicules. Certains d'entre eux sont hormonaux. Lors de l'utilisation de ces médicaments est très important de se rappeler qu'ils ont un certain nombre de contre-indications. Ces fonds ne doivent être écrits que par un médecin, car une utilisation sur ordonnance et sans contrôle ne peut qu'aggraver la situation et ne pas conduire à une amélioration.
Les complexes multivitaminés sont également capables d’améliorer les résultats pour la santé des hommes. Ils peuvent être assignés à long terme et à l'admission. Le stress psycho-émotionnel, la malnutrition et les habitudes destructrices entraînent une diminution de la concentration requise en vitamines et en micro-éléments bénéfiques dans le sang.
Les complexes de vitamines et de minéraux aident à combler cette carence et à améliorer significativement la spermatogenèse.
Pour plus d'informations sur les formes pathologiques du sperme et leur incidence sur la conception, voir la vidéo suivante.