Qu'est-ce que la morphologie du modèle de sperme, quelles sont les normes existantes et comment améliorer les performances?
Au stade de la planification de la grossesse, il est parfois nécessaire d’examiner les cellules germinales mâles. Malheureusement, ces dernières années, le nombre d'hommes souffrant de diverses formes d'infertilité masculine a augmenté. Les facteurs environnementaux, les conditions de travail, les mauvaises habitudes, la nourriture affectent.
Nous dirons dans cet article à propos de ce qui attend un homme, s'il ne lui est pas attribué un spermogramme, mais un spermogramme morphologique. Nous aborderons également les problèmes de normes et de divergences par rapport à ceux-ci et verrons comment un homme peut améliorer ses performances.
Qu'est ce que c'est
Les hommes n'aiment pas admettre que la cause de l'infertilité conjugale peut être en eux. Cependant, les statistiques sont cruelles - environ 40% des couples stériles qui tentent de tomber enceintes depuis 3 ans ou plus sans succès traitent de l'infertilité masculine.
Par conséquent, lorsque vous vous rendez chez le médecin avec des plaintes selon lesquelles l’enfant «ne travaille pas», un examen complet et détaillé est recommandé non seulement à la femme, mais également à son partenaire.
La principale méthode de diagnostic pour les représentants du sexe fort est le spermogramme. Au cours de cette étude estimé le nombre de cellules germinales mâles, leur capacité à se déplacer, leurs caractéristiques structurelles et d'autres paramètres importants pour une fertilisation réussie.
L’étude morphologique du sperme est l’une des composantes essentielles d’un diagnostic complet. Sans cela, les processus décrits dans le spermogramme seront inexacts et incomplets.
La morphologie des spermatozoïdes est réalisée au microscope. À l'aide d'un équipement moderne de haute précision, le médecin divise tous les êtres vivants et théoriquement capables de concevoir le sperme en normaux et pathologiques. Il existe plusieurs méthodes pour évaluer les caractéristiques morphologiques du zinger. La plus courante est une étude sur le soi-disant "Critères stricts de Kruger."
Selon Kruger, les spermatozoïdes sont soumis à une sélection rigoureuse de leur forme physique. Comme vous le savez, pour la conception, vous n'avez besoin que d'un seul sperme sain et normal pouvant pénétrer dans l'ovule. Mais s'il y a plus de ces cellules saines, les chances de concevoir un enfant augmentent.
Le système d'évaluation de Krueger implique la sélection de cellules en fonction des paramètres suivants:
- largeur et forme de la tête;
- largeur du cou du sperme;
- forme et longueur de la queue;
- le rapport entre la queue, le milieu et la tête;
- l'état de la membrane cytoplasmique de la cellule germinale;
- autres caractéristiques de la structure.
En conclusion, l'indice de fertilité Kruger est toujours indiqué. Il est exprimé en pourcentage et le décodage n’est pas difficile, même pour les personnes éloignées de la médecine.
S'il est indiqué que l'indice de fertilité de Kruger est de 22%, cela signifie que 22% des spermatodes morphologiquement idéales ont été trouvés dans l'échantillon de sperme soumis à l'analyse. Ce sont eux qui ont été rigoureusement sélectionnés, comparés aux normes existantes et prêts à être fertilisés.
Ce n'est pas toujours le seul sperme avec une morphologie suffisante pour établir les véritables causes de l'infertilité masculine. Les indicateurs de l’étude peuvent être normaux et la conception n’est toujours pas possible.
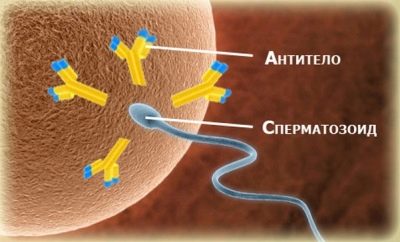
Pour rendre la photo plus complète, il peut être conseillé à un homme de faire un test dit de contrôle.
Il s'agit d'une étude immunologique qui montrera si ces spermatozoïdes morphologiquement idéaux sont exposés à des anticorps.
Il y a d'autres tests:
- Le test EMIS permet de juger des capacités fonctionnelles des cellules germinales mâles;
- la biochimie du sperme détermine les erreurs de métabolisme chez l'homme et permet de le corriger;
- La fragmentation de l'ADN permet d'évaluer le sperme d'un point de vue génétique.
Comment se déroule l'analyse, la préparation
Un homme devrait soigneusement préparer son enquête. Les médecins ne recommandent pas d'avoir des relations sexuelles et de la masturbation 3 à 6 jours avant l'accouchement de l'éjaculat. La concentration de sperme sera donc la plus informative pour la recherche en laboratoire.
Une semaine avant l'analyse, un homme devrait s'abstenir de prendre de l'alcool, des antibiotiques, des médicaments hormonaux.
Pendant cette semaine de préparation ne pas se baigner dans le bain, se détendre au sauna et bronzer au soleil ou au solarium. Tout effet thermique sur les testicules peut donner des résultats peu fiables, car le nombre de spermatozoïdes normaux et mobiles diminue avec l'échauffement.
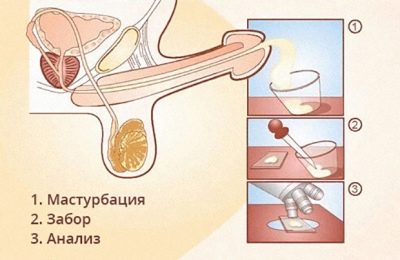
Un représentant du sexe fort peut donner du sperme pour analyse de deux manières:
- Apparaître dans un établissement médical et par masturbation dans une pièce séparée pour recueillir le matériel dans un verre stérile.
- Ramassez le matériel à la maison et apportez-le au laboratoire. Méthode à domicile peut également être effectuée par la masturbation, cette méthode est considérée comme une priorité.
Vous pouvez demander à l’institution médicale un préservatif spécial sans lubrification. Dans ce document, un homme peut avoir un rapport sexuel complet. Le liquide séminal recueilli dans le préservatif doit également être livré au laboratoire.
Il est souhaitable de transporter le matériau dans le respect du régime de température le plus proche de la température du corps humain. Pour cela, vous pouvez acheter thermoconteneur médical spécial. Certaines cliniques fournissent de tels conteneurs à leurs clients gratuitement.
Les spermatozoïdes doivent être dans le laboratoire le plus rapidement possible - dans l'heure.
Indicateurs normaux de la morphologie du sperme
En général l'homme est considéré capable de concevoir de manière naturelle sans intervention de méthodes d'assistance à la reproduction, dans le cas où:
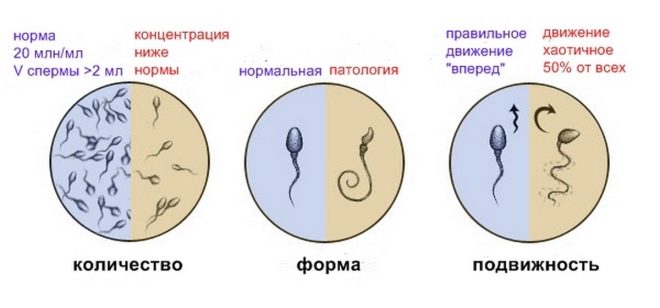
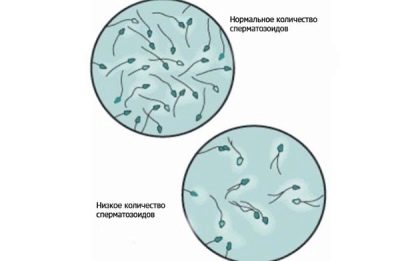
- son spermogramme contient environ 20 à 40 millions de cellules germinales;
- volume total de sperme d'au moins 2 millilitres;
- spermatozoïdes mobiles et actifs, dans cette proportion, pas moins de 25%;
- si le nombre de spermatozoïdes qui ne sont pas «déchirés», mais qui se dirigent directement vers la cible, suivant un chemin rectiligne, n'est pas inférieur à 50%.
Cela est considéré comme un bon signe si le sperme est détecté pas moins de 15% de spermatozoïdes sains, morphologiquement corrects.
L'évaluation morphologique elle-même implique l'analyse de la structure des cellules germinales. Les critères stricts de Kruger considèrent même les paramètres de frontière, que beaucoup d'autres méthodes appellent des variantes de norme, une pathologie. Même le moindre écart entre le spermatozoïde et le standard entraîne le rejet immédiat de cette cellule.
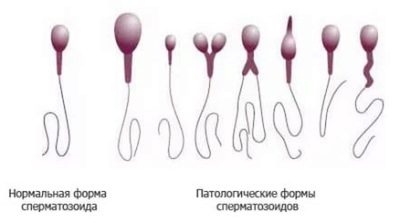
Le sperme idéal doit répondre à plusieurs critères importants. Les voici:
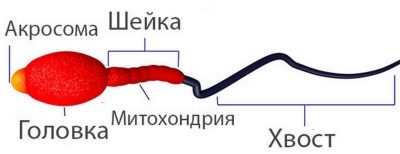
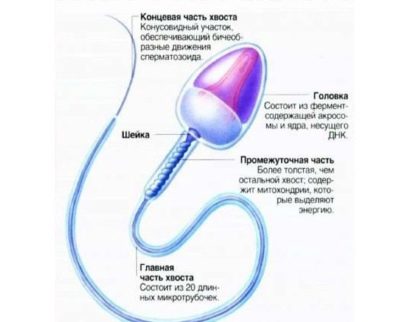
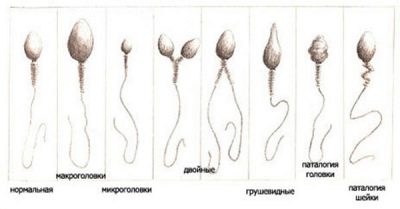
- La tête. Un spermatozoïde avec une morphologie de tête normale a toujours une tête, pas deux et pas plus. La forme de la tête est strictement ovale. Au moins la moitié de la région de la tête doit être occupée par un acrosome - un petit espace, un organoïde. La largeur normale de la tête est de 2,5-3,5 microns, la longueur normale est considérée comme une valeur dans la plage de 4-5,5 microns.
- Cou. Cette partie de la cellule reproductrice mâle ne doit pas dépasser 1 micron de large. La longueur du cou devrait idéalement être égale à une valeur ne dépassant pas une longueur de tête et demie. Le cou doit être relié à la tête à un angle de 90 degrés, correctement, sans courbure visible. Le cou lui-même devrait être plat.
- Queue Cette partie de la cellule germinale devrait occuper 90% de la taille totale du sperme.La queue doit être plate, non courbée, non tordue, sans tubercules, nodules. Il s'effile légèrement et aiguise à la fin. Par rapport à la tête, la queue devrait être 9-10 fois plus grande. La queue d'un spermatozone de référence en bonne santé en présence d'un seul, pas de deux ni de trois.
Anomalies et causes
Le sperme avec la morphologie pathologique ressemble à ceci:
- Défauts de tête. Les anomalies peuvent se manifester par un changement de forme d'ovale à rond, ressemblant à huit, oblat, en forme de poire. La zone acrosomique peut être réduite, remplie de vacuoles. Les tailles de tête trop grandes par rapport à la norme et considérablement réduites sont également considérées comme des signes d'inaptitude et d'incohérence. Deux têtes ou plus dans une seule cellule constituent une mutation qui exclut le sperme du nombre de cellules saines.
- Défauts cervicaux. Les spermatozoïdes dont le cou est anormal semblent initialement différents de la norme. Ce sont les défauts de cette partie de la cellule qui altèrent fortement son apparence. Le cou peut être tordu, épaissi, inhomogène, trop dilué. Il peut être attaché à la tête pas à angle droit, et la sueur est émoussée ou forte, ce qui crée un effet visuel de sperme "tordu".
- Anomalies de la queue. Habituellement, parmi les cellules de mauvaise morphologie, on trouve des spermatozoïdes sans queue, avec une queue courte ou trop longue, avec une queue partiellement cassée. Si la partie de la queue de la cellule génitale n'est pas perpendiculaire à la tête, si la queue est tordue, pliée dans n'importe quelle direction, le spermatozoïde ne peut être considéré comme normal.
- Autres défauts Dans un échantillon de sperme, les techniciens de laboratoire ne peuvent trouver que des queues. Cela devient possible lorsque la tête et le cou sont lâches. Dans ce cas, les cellules sexuelles sont attaquées par les phagocytes de Sertoli et les têtes ne le supportent pas. Seules les queues restent. L'analyse de morphologie médiocre, lorsque le nombre de spermatozoïdes sains est inférieur à 14-15%, constitue la base de l'établissement de la tératozoospermie.
Les chances de conception naturelle chez de tels hommes sont réduites d'autant plus que le nombre de cellules anormales est augmenté. En outre, il est possible de concevoir un enfant présentant des anomalies chromosomiques graves.
Un niveau critique de réduction du nombre de cellules saines répondant aux critères de Kruger est considéré comme égal à 4%. Dans cette situation, il sera difficile de féconder un œuf, même dans des conditions d’essai pour la FIV. Mais la médecine moderne n’en vaut pas la peine, et même les hommes, dont le taux de fertilité de Kruger est de 2 à 3%, ne sont pas privés de l’opportunité de devenir papas.
Pour cela, ils peuvent être offerts Méthode ICSIdans lequel même dans le sperme pathologique d'un homme stérile, le médecin sera en mesure de trouver un seul spermatozoïde sain et conforme aux normes, de l'introduire directement dans l'ovule et de planter l'ovule fécondé.
Les causes les plus courantes de tératozoospermie sont les suivantes:
- Acceptation des hormones. Le plus souvent, cette cause se retrouve chez les athlètes prenant des hormones stéroïdiennes pour réguler leur poids. Parfois, les spermatozoïdes deviennent impropres à la conception d'un point de vue morphologique en raison du fait qu'un traitement hormonal prolongé a été administré à l'homme.
- Violation du fond hormonal. En raison de diverses maladies, y compris les pathologies métaboliques, le rapport des hormones, y compris les hormones sexuelles, peut varier dans le corps d'un homme.
- Infections virales. Le virus de la grippe et le SRAS (dû à une température élevée) peuvent influer sur la morphologie du sperme, mais les malformations les plus graves des cellules germinales sont causées par le deuxième type de virus de l'herpès, appelé herpès génital.
- Inflammation des organes génitaux. Toute maladie inflammatoire des organes reproducteurs de l'homme, y compris une prostatite généralisée, peut modifier la morphologie du sperme.
- Mode de vieSi un homme abuse de l'alcool, des drogues, fume beaucoup, ne mange pas bien ou est sous-alimenté, le risque de tératozoospermie augmente.
- Conditions de travail et autres facteurs. Si l'activité du représentant du sexe fort est associée à une exposition à un rayonnement radioactif, à des températures élevées, des mutations de spermatozoïdes peuvent alors être expliquées précisément par ces facteurs. La région de résidence joue également un rôle - dans les zones où la situation écologique est défavorable, les faits relatifs à la stérilité masculine sont beaucoup plus fréquents.
- Stress prolongé C'est également l'une des causes les plus courantes de la morphologie pathologique du sperme. Au 21ème siècle, il arrive parfois en tête.
Moyens d'améliorer la qualité du sperme
Pour augmenter la fertilité d'un homme, il est nécessaire de trouver la vraie raison pour laquelle les spermatozoïdes ont commencé à acquérir une morphologie pathologique chez lui. S'il s'agit d'une inflammation, le traitement commence par des anti-inflammatoires. Si le virus de l'herpès en est la cause, le traitement sera basé sur des médicaments antiherpétiques.
Les psychothérapeutes aideront les hommes ayant développé une tératozoospermie dans le cadre d'un stress nerveux fort à long terme à restaurer leurs capacités de reproduction.
Pour les patients dont les analyses de sang révèlent des perturbations hormonales, un endocrinologue vous prescrira un traitement en fonction du type de déséquilibre et de la quantité réelle de certaines hormones.
Quelle que soit la raison, il est recommandé à tous les hommes de prendre des complexes vitaminiques, de l'acide folique, des préparations de zinc et de sélénium, des vitamines A, E, B, D et C.
Le traitement de la tératozoospermie aidera et éviter les mauvaises habitudes, limiter l'alcool et la nicotine.
Il est recommandé aux hommes dont la morphologie des spermatozoïdes est altérée de changer de situation - pendant plusieurs mois pour vivre en dehors de la ville, loin de la pollution par les gaz et d’autres facteurs défavorables. Parfois, seule cette mesure peut considérablement améliorer les résultats de l'analyse et augmenter les chances de la famille de concevoir le bébé tant attendu.
Pour améliorer la qualité des cellules germinales, il convient d'aborder de manière responsable l'organisation des aliments, l'exercice, d'adapter le régime de travail et de repos, en évitant les «distorsions» qui y sont contenues, d'abandonner si possible le travail de nuit, ainsi que les «prouesses» du travail.
Un homme devrait définitivement dormir suffisamment, en dormant au moins 8 à 9 heures par jour. Il est logique de faire du sport comme la natation, la course à pied, le ski. Toute activité physique à l'air frais en profitera.
Comment améliorer les performances du sperme, voir la vidéo suivante.