Infections intra-utérines: des causes aux effets
Souvent, en entendant parler d'infection intra-utérine, les parents peuvent difficilement imaginer de quoi il s'agit. Si une femme enceinte a la grippe, est-ce une infection ou pas? Et s'il y a un muguet, un bébé peut-il être infecté? Cet article traitera des infections intra-utérines du fœtus et de la façon de les éviter.
Qu'est ce que c'est
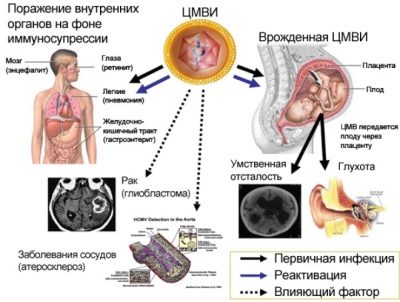
Les infections intra-utérines constituent un groupe assez important d'affections du fœtus et de miettes nouvellement nées. De telles infections deviennent possibles après avoir infecté un enfant pendant la grossesse (pendant son séjour intra-utérin), ainsi que pendant l'accouchement. Une telle infection peut entraîner la mort du bébé avant la naissance, ainsi que le retard de développement du bébé. La présence d'une infection intra-utérine chez les femmes augmente le risque de fausse couche et de naissance prématurée. Grands risques anomalies et malformations de la formation de l’enfant, lésion des organes et des systèmes, en particulier nerveux.
Les agents viraux, les bactéries pathogènes, les champignons et parfois certains parasites peuvent provoquer une maladie fœtale dans l'utérus et pendant la naissance. Le chemin de transmission est toujours vertical, c'est-à-dire la maladie va de mère en bébé. Il est difficile de dire à quelle fréquence de telles infections se produisent, il n'y a pas de statistiques plus fiables, cependant, selon l'Organisation mondiale de la santé, un nouveau-né sur dix aurait été exposé à une infection intra-utérine.
En Russie, sur un quart des décès de nourrissons, les infections intra-utérines sont «coupables». Ils causent également des anomalies et des défauts graves chez environ 80% des tout-petits nés avec certains écarts. Parmi les enfants décédés avant l'âge d'un an et présentant des anomalies congénitales du développement, dans 30% des cas environ, la cause principale de la tragédie réside également dans l'infection intra-utérine.
De quel genre d'infections parlons-nous? Il s'agit généralement d'infections TORCH (TORCH). Cette réduction a été introduite en 1971 par des experts de l'Organisation mondiale de la santé:
- T - toxoplasmose;
- O - mycoplasmes, syphilis, hépatite, infections à streptocoques (streptocoques), candida et autres infections virales et bactériennes;
- R - rubéole;
- C, cytomégalovirus;
- H - l'herpès.
En outre, tous les agents pathogènes infectieux sont divisés en groupes distincts:
- virus: rubéole (rubéole), cytomégalovirus, virus herpétiques, hépatite virale;
- bactéries: la syphilis, la listériose, la tuberculose, les maladies sexuellement transmissibles, la septicémie;
- parasites: la toxoplasmose et quelques autres;
- champignons: Candida et autres;
- co-infections causée par plusieurs agents pathogènes différents.
Causes, voies et mécanismes de transmission
Ces maladies infectieuses se développent chez le fœtus en cas d'infection de la mère avant la naissance ou pendant le processus d'accouchement. Presque toujours, la source d'infection est une femme. Avant la naissance, un bébé peut être infecté par le sang circulant dans le système mère-placenta-foetus par les eaux amniotiques infectées. En voie de naissance - par contact et par aspiration. Une infection infectieuse peut également toucher le bébé avec le diagnostic prénatal invasif prescrit: lors de la cordocentèse, de l'amniocentèse, de la biopsie des villosités choriales, ainsi que lors des procédures impliquant l'introduction de plasma sanguin et d'autres médicaments par le cordon ombilical.
Lors du processus d'accouchement, l'infection se produit en raison de la présence d'infection dans le canal de naissance de la mère.Le placenta est créé par la nature non seulement pour l'alimentation, mais également pour protéger l'enfant des virus, bactéries, champignons. Et pour la plupart des agents pathogènes, le placenta est en effet une barrière insurmontable. Mais ce n’est que si «le logement des enfants» n’est pas endommagé qu’il fonctionne normalement.
Si l'insuffisance foetoplacentaire est diagnostiquée chez une femme, alors l'infection de l'enfant n'est pas du tout exclue.
Les femmes enceintes ayant des problèmes de santé, par exemple, une colpite, une endocervicite ou une maladie sexuellement transmissible, sont à risque. La probabilité qu'un enfant soit infecté par une infection intra-utérine augmente si la femme a une menace de fausse couche diagnostiquée, la prééclampsie, si elle, déjà dans une position intéressante, a subi une forme aiguë des infections susmentionnées. Les bébés prématurés courent un plus grand risque d'infection intra-utérine.
Si un enfant est infecté au stade de l'organogenèse au cours des 2 ou 3 premiers mois de la grossesse, celle-ci se termine généralement par une fausse couche, car de nombreuses malformations sont incompatibles avec la vie et le développement. Si l’infection survient avant 12 semaines, cela conduit souvent à la naissance d’un bébé décédé ou d’un bébé présentant de graves anomalies. Si l'infection se produit au milieu de la période de gestation ou dans le dernier troisième trimestre, la lésion est généralement limitée à un seul organe ou l'infection se généralise.
Si une femme enceinte est gravement malade avec une maladie virale ou causée par une bactérie pathogène, cela ne signifie pas que le bébé est gravement malade et, inversement, une maladie bénigne de la femme enceinte ne garantit pas que son bébé a une infection intra-utérine. La gravité de la fuite pourrait bien ne pas coïncider.
Symptômes et signes
Sur la présence possible de miettes d'infection intra-utérine, le personnel médical peut déjà deviner lors du processus d'accouchement. Les eaux amniotiques opaques et turbides avec des impuretés de méconium les inciteront à une telle idée. Habituellement, les matières fécales originales de couleur vert foncé sortent de l'intestin du fœtus après la naissance, mais lorsqu'elles sont infectées, la défécation se produit souvent involontairement dans l'utérus. Les eaux ont donc une couleur sombre et une odeur putride très prononcée.
Les obstétriciens et les caractéristiques de la «place des enfants» indiquent que le risque d'infection est élevé. Le placenta avec infection intra-utérine présente des signes de pléthore, il existe des microthrombi, des zones de nature nécrotique.
Beaucoup de bébés atteints d'une infection intra-utérine naissent avec une asphyxie, ils ont moins de poids que nécessaire, il y a des signes d'un physique hypotrophique. Ils ont un foie légèrement hypertrophié, certaines anomalies du développement peuvent être observées, parfois une microcéphalie ou une hydrocéphalie sont observées à la naissance.
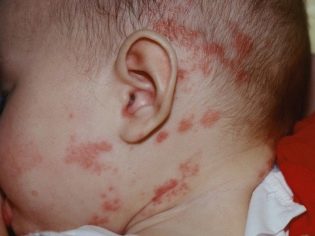
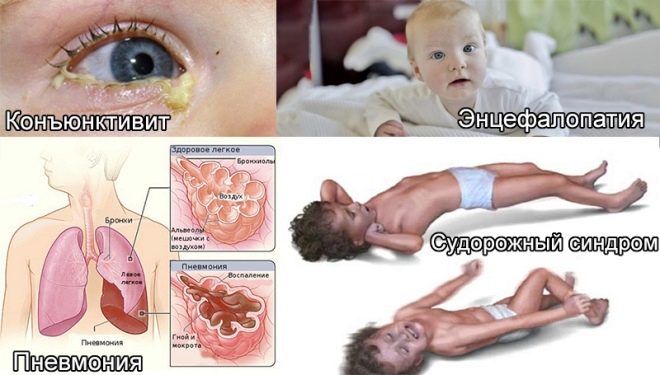
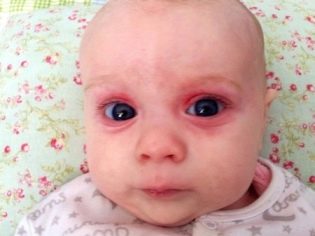
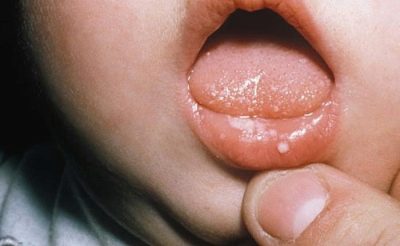
Dès les premières heures de vie, ces bébés ont la jaunisse, il peut y avoir des pustules sur la peau, diverses éruptions sous forme de roseol ou de vésicules, de la fièvre et de la fièvre, des convulsions, des problèmes respiratoires. Dès les premiers jours, une pneumonie, une omphalite, une inflammation du muscle cardiaque peuvent se développer, la quantité d’hémoglobine dans le sang de l’enfant est réduite, les yeux sont souvent atteints de conjonctivite ou de kératoconjonctivite, de multiples hémorragies peuvent se produire sur la peau - syndrome hémorragique. L'examen à la maternité peut révéler un glaucome congénital, des cataractes, des anomalies cardiaques et vasculaires, des problèmes cérébraux.
Les nouveau-nés atteints d'infections intra-utérines font régulièrement des rots, cela est abondant, leurs muscles sont affaiblis, il y a des signes de dépression du système nerveux central, la peau a une teinte grisâtre. Ce sont des signes communs pour tous les enfants atteints d'infections intra-utérines. Mais chaque infection spécifique peut avoir ses propres manifestations cliniques distinctes.
Toxoplasmose - forme congénitale
Si un enfant dans l'utérus est touché par un parasite unicellulaire - Toxoplasma, cela entraîne de graves conséquences, qui se manifestent par un retard de développement important, des malformations du cerveau, des organes de la vue, du cœur et des os du squelette.
Après la naissance d'un bébé atteint de toxoplasmose congénitale, il a de la fièvre, une jaunisse grave, un œdème, une rougeur de la peau provoquée par un exanthème, une éruption hémorragique, des selles molles, des crampes et une inflammation du muscle cardiaque, des reins et des poumons. Tout dépend du moment de l'infection. Si cela est arrivé récemment et que la maladie de l’enfant a une évolution subaiguë, elle se manifeste généralement par une méningite ou une encéphalite.
Si le bébé est infecté depuis assez longtemps et que la maladie est devenue chronique, on observe le plus souvent une hydrocéphalie, une diminution du volume du cerveau. Souvent, les enfants naissent avec un strabisme, une atrophie complète ou partielle du nerf optique.
Les conséquences de la toxoplasmose congénitale peuvent être l’oligophrénie, le développement de l’épilepsie et la cécité.
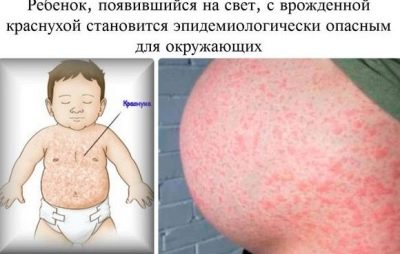
Rubéole
Un enfant peut être né avec cette maladie infectieuse lorsque sa mère est tombée malade de la rubéole pendant la période de gestation. Vous devez savoir que les risques que l'enfant soit également infecté dépendent directement de la période spécifique:
- aux conditions initiales - le risque est estimé à 85% ou plus;
- deuxième trimestre - la probabilité est d'environ 20%;
- dans le troisième - environ 10%.
À n'importe quel stade de la grossesse, la rubéole peut entraîner un avortement en raison du décès du bébé.
Les bébés qui ont la chance de survivre dans l'utérus atteint de rubéole congénitale naissent avec une faible masse corporelle. L'accouchement a généralement le statut de prématuré. Au cours des premières heures, ils présentent une éruption hémorragique abondante sur le corps, un ictère associé à la dégradation des globules rouges, qui dure longtemps. En règle générale, les co-infections sont appelées une triade, car elles sont généralement présentées à un degré ou à un autre.
Ceux-ci peuvent être:
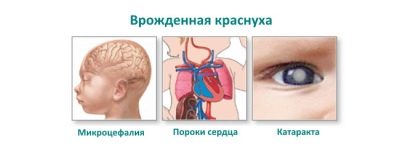
- anomalies des organes de la vision: cataracte, glaucome ou microophtalmie;
- lésions cardiaques: divers défauts, par exemple le canal artériel ouvert ou la sténose de l'artère pulmonaire;
- anomalies auditives: anomalies congénitales des nerfs auditifs et des cellules ciliées, surdité congénitale ou surdité.
Si une femme a déjà contracté la rubéole pendant de longues périodes, il n’y aura peut-être pas de maladie cardiaque congénitale et l’ensemble des symptômes se limitera aux lésions des organes de la vue et de l’ouïe.
Ces signes sont basiques. On les trouve dans la grande majorité des nouveau-nés atteints d'une forme congénitale de rubéole. Mais d'autres symptômes peuvent survenir - par exemple, diminution du volume cérébral, œdème cérébral, fente palatine, malformations du squelette, développement anormal des organes urinaires et de la reproduction.
Un enfant atteint d'une telle maladie congénitale se développe avec un retard important par rapport à ses pairs, alors qu'il est à la traîne, tant physiquement que mentalement.
Infection à CMV (cytomégalie)
La maladie de l'enfant dans le ventre avec le cytomégalovirus après la naissance se manifeste par la défaite d'anomalies individuelles ou étendues de nombreux organes. Cause ce virus à une diminution pathologique de l'immunité et à des effets purulents et septiques.
Le cytomégalovirus est souvent la principale cause de la diminution du volume du cerveau d’un enfant, du développement de la rétinopathie et de la cataracte. L'infection au premier trimestre conduit généralement au fait que les enfants sont atteints de malformations cardiaques et du système vasculaire. Après la naissance, une pneumonie bilatérale et des lésions rénales se développent généralement. Souffrez de ce virus et de ces nerfs: visuels et auditifs. Par conséquent, l'apparition de la cécité, la surdité n'est pas exclue.
Herpès congénital
Les virus de l’herpès peuvent affecter le corps de l’enfant de différentes manières: une infection généralisée se développe dans environ la moitié des cas, le système nerveux en souffre tous les cinq.la peau et les muqueuses sont atteintes dans 20% des cas.
Un enfant né au monde avec une forme généralisée d'infection herpétique, éprouve habituellement des problèmes importants de respiration spontanée - le soi-disant syndrome de détresse se développe. Son état est compliqué par une pneumonie, une hypertrophie du foie et une thrombocytopénie. Avec la défaite des terminaisons nerveuses se développent le plus souvent une encéphalite et une méningo-encéphalite. Lorsque la forme de peau de l'enfant naît avec une éruption cutanée abondante du type des vésicules, l'éruption cutanée est affectée non seulement à la peau, mais également aux muqueuses et aux organes internes. Si une infection bactérienne est ajoutée à cette forme, la sepsie se développe généralement.
Les virus de l'herpès peuvent entraîner une diminution du volume cérébral, la cécité, une hypoplasie des extrémités et un retard mental et psychomoteur.
Chlamydia - forme congénitale
Les mères infectées par la chlamydia transmettent à leurs enfants dans environ 45 à 50% des cas. Chaque cinquième enfant né avec la chlamydia développe une pneumonie, presque tous ont des lésions oculaires à la chlamydia. Les nourrissons sont infectés principalement lors du passage dans le canal génital au moment de leur naissance. Et les premiers symptômes d'infection apparaissent dès 1-2 semaines après l'accouchement.
Les médecins constatent une rhinopharyngite tous les quatre enfants, tous les trois - la conjonctivite, qui ne peut pas être traitée avec des antibiotiques, un petit effet ne donne que la tétracycline. Dans 15% des cas, la pneumonie se développe avec une forte toux. Plus rarement, la maladie se manifeste par une gastro-entérite. Dans 15% des cas, les organes urinaires de l'enfant sont également touchés - les filles ont une vulvite et une urétrite chez les enfants des deux sexes.
Mycoplasmose
L'enfant est infecté par le mycoplasme pendant l'accouchement. Si le mycoplasme est détecté chez une femme enceinte, le traitement doit obligatoirement être réalisé après 16 semaines, ce qui contribue à réduire l'incidence de l'infection chez les enfants.
La mycoplasmose chez le nouveau-né se fait sentir une pneumonie, qui se développe très lentement. L'enfant est pâle, l'essoufflement apparaît et augmente progressivement. Environ 15% des enfants atteints de cette pneumonie meurent au cours des premiers mois de leur vie.
Candidose - forme congénitale
Reconnaître la candidose congénitale est la plus difficile, car elle est souvent cachée et le diagnostic peut être posé tardivement. Le plus souvent, on trouve des lésions fongiques chez les bébés pressés de naître prématurément, ainsi que chez les bébés dont la mère a souffert de diabète pendant la gestation., en présence de candidose dans les analyses de la future mère.
Les champignons peuvent entraîner une grande variété de lésions: peau, lésions des muqueuses et infection généralisée à candidose. L'infection à Candida peut être viscérale, avec des infections fongiques du muscle cardiaque, du foie et des reins. La maladie peut couler facilement et durement.
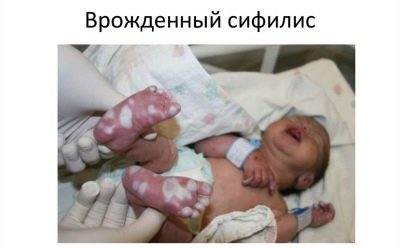
Syphilis congénitale
La cause de la maladie chez un enfant qui vient d'accoucher est une maladie similaire chez la mère en attendant le bébé. C’est pourquoi toutes les femmes enceintes subissent un triple examen sur le véhicule de plaisance pendant le portage du bébé.
Les signes de syphilis congénitale chez le tout-petit peuvent ne pas apparaître immédiatement, mais au cours des deux premières années de la vie. Typiquement, la maladie se fait sentir rhinite syphilitique, pemphigus, ostéoporose et hypertrophie du foie.
Si, au cours de la grossesse, on diagnostique la syphilis chez la future mère, le bébé est alors analysé pour analyser le sang de cordon immédiatement après la naissance. La syphilis congénitale peut être indiquée par un placenta pathologiquement élargi et modifié par sa structure.
Diagnostics
Compte tenu de la gravité des conséquences possibles de ces infections pour le bébé, les agents de santé participent à l'identification des maladies infectieuses dès qu'une femme «en position» se présente à l'hôpital pour se faire enregistrer. Tests TORCH-complexes, frottis vaginaux sur la microflore, bakposiv effectués plusieurs fois pendant la période d'attente de l'enfant, à partir du premier trimestre.
Le médecin peut suspecter une infection intra-utérine chez un enfant à tout moment. Dans ce cas, la femme sera référée à la procédure de diagnostic invasif. Le sang de cordon d'un foetus ou un échantillon de liquide amniotique après une étude in vitro (in vitro - "in vitro") pourra donner une réponse exacte à la question de savoir si le bébé a une infection ou non.
Il y a des marqueurs visibles sur l'échographie. Très souvent, l’infection intra-utérine des miettes s’accompagne d’un changement plus ou moins grand de la quantité de liquide amniotique. La question d’une éventuelle infection est donc nécessairement posée dans le cas de manque d’eau ou de polyhydramnios. Dans les eaux de l'échographie se trouve souvent ce qu'on appelle la suspension.
La maturation prématurée du placenta, ainsi que l'œdème du fœtus lui-même, qui ressortent des résultats de la mesure fœtométrique, indiquent une infection chez un enfant.
Un docteur expérimenté en diagnostics par ultrasons sera certainement attentif aux anomalies du développement de certains organes internes du bébé, à une altération du flux sanguin dans le cordon ombilical, le placenta. Sur CTG après 29-30 semaines de gestation, des maladies infectieuses du fœtus peuvent indiquer un changement et un écart par rapport aux normes PSP.
Après la naissance du bébé, le personnel de santé disposera de beaucoup plus de possibilités en matière de diagnostic - il s'agit de toute la gamme des tests de laboratoire, tant bactériologiques que virologiques. L'histologie des tissus placentaires est considérée comme une méthode très informative.
Au cours du premier jour d'un nouveau-né chez qui une infection intra-utérine est suspectée, un neurologue, un cardiologue, un ophtalmologue, doit être examiné par la fonction auditive le troisième jour avec le reste du nouveau-né.
Traitement
Tous les bébés nés avec des infections intra-utérines commencent immédiatement à recevoir un traitement. Si la lésion est enregistrée virale, un traitement avec des interférons, des immunoglobulines est prescrit et des immunomodulateurs sont administrés à l'enfant. Les virus de l'herpès nécessitent l'utilisation d'un médicament spécial développé contre eux - "Acyclovir". Si l'infection chez un enfant est de nature bactérienne, un traitement antibiotique est prescrit.
Toutes ces mesures visent à éliminer et à neutraliser le corps, responsable de l'infection et de tous les processus pathologiques. En plus du médicament principal, traitement prescrit et symptomatique. Et cela dépend des symptômes spécifiques du tout-petit qui sont accompagnés d’une infection.
Il est nécessaire de comprendre que certains des effets nécessitent une intervention chirurgicale, par exemple une malformation cardiaque congénitale. Et pour les enfants atteints de surdité, l’implantation cochléaire et d’autres méthodes de correction de la déficience auditive sont indiquées.
Aucun médecin ne pourra répondre en toute confiance à la question suivante: quelles sont les prévisions pour un enfant né d'une infection intra-utérine.- Tout dépend de la nature de la maladie, du degré de dommage causé à un petit organisme, de sa propre immunité et même du désir de l’enfant de survivre. Mais les statistiques montrent que dans 80% des cas d’infection congénitale généralisée, le décès du bébé survient, quel que soit le degré de technicité de la maternité et du service de protection de l’enfance.
La médecine peut facilement traiter les lésions d’organes individuels, mais il n’existe pratiquement pas de correction substantielle des lésions du SNC. Et ensuite, les prévisions dépendront de la perturbation du fonctionnement du cerveau, des dommages subis par les structures cérébrales.
Prévention
Le principal moyen d'éviter l'infection intra-utérine du fœtus est l'examen détaillé d'une femme avant sa grossesse. Il est nécessaire de déterminer à temps, pour identifier toutes les infections possibles chez une femme et son partenaire sexuel, de nombreuses maladies se traitent facilement et assez rapidement. L'essentiel est que cela soit fait avant que deux stries apparaissent sur le test; bébé
Une femme qui planifie une grossesse et qui a un enfant sous le cœur devrait exclure la communication et le contact avec des patientes infectieuses. La majorité des infections dans le corps ont récupéré des anticorps qui protègent contre la réinfection, comme cela se produit avec la rubéole et la varicelle. Et si une femme qui envisage de devenir mère, avant que de telles maladies ne lui fassent mal, elle doit le faire 3-4 mois avant sa grossesse vaccinations appropriées. Cela aidera à éviter l'infection en attendant le bébé.
Après avoir souffert d’une maladie infectieuse au cours du premier trimestre, le médecin peut proposer un avortement pour des raisons médicales. C'est également l'une des méthodes de prévention des maladies infectieuses intra-utérines chez les enfants.
S'il devient clair que l'infection de l'enfant s'est produite, ce qui est confirmé par des tests et des diagnostics invasifs, la femme et sa famille doivent alors décider d'interrompre leur grossesse. Tout le monde a le droit d'accepter et de refuser.
Pour plus d'informations sur les infections intra-utérines dangereuses pour les femmes et le futur bébé, voir la vidéo suivante.